Лимфедема
Лимфедема – это хронический отек тканей конечности, обусловленный снижением пропускной способности лимфатического русла, вследствие закупорки, разрушения или гипоплазии лимфатических сосудов. Истинная распространенность этого заболевания неизвестна. По оценкам ВОЗ, лимфедемой страдают около 120 млн. человек во всем мире. Различают первичную (или врожденную) и вторичную (или приобретенную) лимфедему.
Этиология первичной лимфедемы: нарушение закладки и формирования лимфатической системы (аплазия, агенезия, гипоплазия лимфатических узлов и коллекторов). Первичная лимфедема встречается в основном у женщин (85%). Отек может проявиться уже при рождении (lymphedema congenita), развиться в подростковом возрасте (lymphedema praecox) или в молодом возрасте до 35 лет (в анамнезе у некоторых пациенток можно выявить некое провоцирующее событие, которое способствовало проявлению лимфедемы: беременность, выраженная нагрузка на конечность в течение ограниченного промежутка времени, незначительная травма, иногда небольшое повреждение кожных покровов в виде укуса насекомого или царапины). Как правило, имеет место двухстороннее поражение конечностей, отек нарастает медленно, годами. Редкая форма врожденной лимфедемы проявляется в детском возрасте и носит название болезни Милроя.
 Этиология вторичной лимфедемы: злокачественные новообразования и последствия их лечения (радио- и рентгенотерапия), травмы конечностей, лимфангиты и лимфадениты, ятрогенные повреждения лимфатических путей при проведении операций на конечностях (венэктомий, липосакций, артериальных реконструкций, вмешательств на крупных суставах и пр.). Также частой причиной вторичной лимфедемы является рожистое воспаление. Чаще поражается одна конечность, больные могут определенно отметить время и предполагаемую причину заболевания. Умеренная лимфедема может также развиваться при истекании лимфы во внутритканевые структуры у больных с хронической венозной недостаточностью.
Этиология вторичной лимфедемы: злокачественные новообразования и последствия их лечения (радио- и рентгенотерапия), травмы конечностей, лимфангиты и лимфадениты, ятрогенные повреждения лимфатических путей при проведении операций на конечностях (венэктомий, липосакций, артериальных реконструкций, вмешательств на крупных суставах и пр.). Также частой причиной вторичной лимфедемы является рожистое воспаление. Чаще поражается одна конечность, больные могут определенно отметить время и предполагаемую причину заболевания. Умеренная лимфедема может также развиваться при истекании лимфы во внутритканевые структуры у больных с хронической венозной недостаточностью.
Появление отека в ближайшее время после подобных событий значительно облегчает дифференциальную диагностику отечного синдрома. Отек при вторичной лимфедеме нарастает быстро. Вторичную лимфедему выявляют обычно у людей в возрасте старше 40 лет и с одинаковой частотой развивается у мужчин и женщин.
Патогенез лимфедемы заключается в недостаточности транспортной функций лимфатической системы. При снижении лимфооттока более чем на 80% скорость образования интерстициальной жидкости начинает преобладать над возвратом лимфы. Белки высокого молекулярного веса, не способные проникать через стенки венозных капилляров, начинают депонироваться в интерстиции. В результате развивается лимфедема, характеризующаяся очень высокой концентрацией белка (1,0–5,5 г/мл). Высокое онкотическое давление в интерстиции способствует аккумуляции добавочных количеств воды. Накопление интерстициальной жидкости приводит к расширению оставшихся лимфатических сосудов и недостаточности их клапанов. В результате указанных изменений происходит обратный сброс лимфы из подкожных тканей в сплетения дермы. Стенки лимфатических сосудов фиброзируются, также в их просвете образуются фибриновые тромбы, которые облитерируют большинство оставшихся лимфатических каналов.
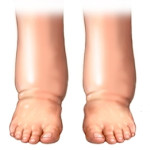
Клиническая картина. Субъективные симптомы лимфедемы: боли, тяжесть и утомляемость в конечности (неспецифичны и могут встречаться при очень многих заболеваниях). Среди объективных симптомов лимфедемы нижних конечностей следует отметить характерный отек тыла стопы, по форме напоминающий подушку. Патогномоничным для лимфатического отека является признак Стеммера: кожу на тыле II пальца стопы невозможно собрать в складку. При отечном синдроме, вызванном другими причинами, этот симптом не встречается. Наибольшее увеличение объема отмечается помимо стопы в нижней и средней трети голени. Бедро отекает реже и в меньшей степени. Кожные покровы при лимфедеме бледного оттенка. Кардинальный признак – отек мягких тканей, подразделяемый натри стадии.
- В I стадии после надавливания в зоне отека остаются ямки, и поврежденная область возвращается к норме к утру.
- Во II стадии ямок после надавливания пальцем не остается, и хроническое воспаление мягких тканей вызывает ранний фиброз.
- В III стадии кожа над областью поражения становится бурой, а отек – необратимым, в значительной степени из-за фиброза мягких тканей.
 Припухлость чаще всего односторонняя и может увеличиваться при теплой погоде, перед менструальным кровотечением и после долгого пребывания конечности в вынужденном положении. Процесс может затронуть любую часть конечности (изолированная проксимальная или дистальная лимфедема) или всю конечность. Возможны ограничения диапазона движений, если отек локализуется вокруг сустава. Нарушение функций и эмоциональный стресс могут быть значительными, особенно если лимфедема возникла в результате медикаментозного или хирургического лечения.
Припухлость чаще всего односторонняя и может увеличиваться при теплой погоде, перед менструальным кровотечением и после долгого пребывания конечности в вынужденном положении. Процесс может затронуть любую часть конечности (изолированная проксимальная или дистальная лимфедема) или всю конечность. Возможны ограничения диапазона движений, если отек локализуется вокруг сустава. Нарушение функций и эмоциональный стресс могут быть значительными, особенно если лимфедема возникла в результате медикаментозного или хирургического лечения.
Часто возникающие изменения кожи включают гиперкератоз, гиперпигментацию, бородавки, папилломы и микозы.
Лимфангиит чаще всего развивается, когда бактерии проникают через трещины кожи между пальцами ног в результате микозов или через порезы на руках.
Одной из важнейших черт лимфедемы является неуклонно прогрессирующий характер заболевания. Однажды появившись, отек становится постоянным спутником пациента, и год от года объем конечности только нарастает, затем развивается фиброз тканей. Закономерным финалом этого становится слоновость.
Диагностика. Диагностика лимфедемы основывается на жалобах пациента, анамнезае заболевания и жизни, особенностях клинической картины. Для подтверждения диагноза проводятся специальные инструментальные методы исследования: 1 – лимфосцинтиграфия (проводится сканирование лимфатических сосудов, и выявляется характер нарушения оттока лимфы); 2 – магнитно-резонансная и компьютерная томография (позволяющие визуализировать ткани и органы послойно при подозрении на онкологическую этиологию лимфедемы); 3 – дуплексное ультразвуковое сканирование (определение скорости тока лимфы в сосудах, наличие препятствия и т.д., исключение первичного тромбоза глубоких вен конечности); 4 – лимфангиография (в настоящее время применяется реже, также ее применение не желательно, поскольку она провоцирует рубцевание и облитерацию оставшихся лимфатических сосудов вследствие воспаления эндотелия).
Лечение. На результаты лечения лемфедемы нижних конечностей существенное влияние оказывает временной фактор, в связи с чем раннее комплексное воздействие на лимфатические сосуды может иметь наибольшую результативность. Выбор метода лечения лимфедемы во многом зависит от того, насколько выражен отек и как долго он существует, то есть на каком этапе заболевания обратился пациент. Методом выбора в лечении лимфедемы любой стадии Международным обществом лимфологов названа комплексная физическая терапия – поэтапное применении ряда консервативных средств на протяжении всей жизни пациента (основу лечения составляют мануальный лимфодренаж, компрессионная терапия, лечебная физическая культура). Большое значение имеет применение пероральных фармакологических средств, обладающих лимфотонизирующим и противоотечным действием. Весьма обнадеживающие результаты достигаются при включении в комплексное лечение детралекса. Для «запуска» фазных сокращений лимфангиона и увеличения их частоты используется солкосерил. Также основой немедикаментозного лечения являются физиотерапевтические методы лечения (амплипульсофорез ферментов, электростимуляция сократительного аппарата лимфатических сосудов, реинфузия крови, облученной ультрафиолетом), направленные на улучшение функционирования лимфангионов. Сохраняет свою значимость санаторно-курортное лечении. Помимо этого, пациенту рекомендуют внести значительные коррективы в привычный образ жизни и трудовой деятельности.
Показанием для применения хирургических способов коррекции лимфедемы считаются случаи слоновости. Этим больным показаны резекционные операции (к счастью, случаи элефантиаза очень редки).
Патогенетическим обоснованием оперативного лечения является повышение эндолимфатического давления, вследствие чего происходит перерастяжение гладкомышечных структур лимфангиона, снижение силы сокращения, а в последующем – полное разрушение структуры и функции сократительного аппарата. С целью сброса лимфы в венозную систему осуществляетсяналожение лимфовенозных (ЛВА) и лимфонодовенозных анастомозов (ЛНВА). Операции выполняются с применением микрохирургической техники. При необратимой стадии лимфедемы у больных с полной утратой сократительной функции и деструкции структурных элементов лимфангиона формирование лимфовенозных соустий бесперспективно. Единственным способом хирургического лечения таких пациентов является кожно-пластическая операция – весьма травматичное и, к сожалению, не всегда радикальное вмешательство. Это еще раз подчеркивает необходимость раннего лечения заболевания, что является благоприятной предпосылкой не только эффективности лечения лимфедемы, но и экономии денежных средств, затрачиваемых пациентом на осуществление лечебно-профилактических мероприятий.
Профилактика. Профилактические меры включают исключение воздействия высокой температуры, энергичные физические упражнения и сдавливающие детали одежды (включая пневматические манжеты), надеваемые на поврежденную конечность. Особого внимания требует забота о состоянии кожи и ногтей. Вакцинаций, венотомии и катетеризации вен поврежденной конечности нужно избегать.
Прогноз
Полное излечение не характерно, если развивается лимфедема. Оптимальное лечение и (возможно) профилактические меры могут несколько нивелировать симптомы и замедлить или остановить прогрессирование заболевания. Иногда продолжительная лимфедема приводит к лимфангиосаркоме (синдром Стюарта-Тривса), обычно у женщин после мастэктомии и у больных филяриозом.
Подготовила врач-хирург поликлиники №2
КЗ «Херсонська міська клінічна лікарня ім. Є.Є. Карабелеша»
Федорова А.С.
Tags: Федорова А.С.
Trackback from your site.

Comments (2)
Елизавета
| #
Доброго дня, Лікарю! У моєї мами через рік після видалення лімфовузлів почала набрякати прооперована рука. Лікар-хірург і хіміотерапевт, яких мама відвідує планово – щомісяця, кажуть, що це нормальний побічний ефект, на який не треба звертати уваги. Терапевт у іншій лікарні теж сказав “А що ви хотіли після операції!?”, і жодних рекомендацій не надав. Перечитавши багато інформації в інтернеті, я зрозуміла, що усе ж таки важливо і потрібно звернути увагу на набряки, адже це схоже на лімфедему. І що найважливіше – почати щось робити як омога раніше.
Лікуємось ми в Херсоні, а проживаємо у Каховці. Лікарю, чи можна потрапити до Вас на прийом? І чи потрібне направлення? Сімейний терапевт проблеми ніякої не вбачає, і направлення не виписує. Прошу, порадьте мені, як діяти і до кого звернутись.
З повагою, Ліза
Reply
Ирина
| #
Зверніться до реєстратури поліклініки (0552) 22-55-12. Або на сайті переглянте графіки роботи лікарів.
Reply